Artrite Reumatoide
DOENÇA SISTÊMICA DO TECIDO CONJUNTIVO
🗺️ Epidemiologia:
- Brasil: 8:1 mulheres
- Faixa etária: 30 a 50 anos ou 25 a 55 anos.
- Prevalência 2 a 10x mais alta em parentes de 1º grau de pacientes com AR
- Prevalência: 1%
- Mulher de meia-idade
- Após os 65 anos a diferença de incidência entre sexos diminui
🦠 Etiologia:
- Fatores genéticos → HLA-DRB1/DR4 (antígeno leucocitário humano)
- Fatores ambientais → tabagismo
🧬 Fisiopatologia:
- Sinovite crônica (inflamação da membrana sinovial, que reveste a articulação) → pannus (tecido inflamatório sinovial em proliferação/ tecido granulomatoso) ⇒ ataque autoimune por ativação leucocitária e produção de autoanticorpos → resultando na destruição articular → formação de erosões ósseas e deformidade articular.
- Processo inflamatório crônico proliferativo
- Ativação do sistema imune (na maioria dos pacientes, não desaparece)
- Linfócitos T-CD4+ hiperestimulados migram para a membrana sinovial, atraindo e ativando
macrófagos e linfócitos B. - Produção desordenada de citocinas, destaque para TNF-alfa.
- Estimulam a proliferação das células sinoviais, levando a uma expansão progressiva do pannus.
- Linfócitos B se transformam em plasmócitos, células capazes de secretar anticorpos.
- Ativação policlonal das células B, podendo produzir uma série de autoanticorpos. Um dos mais encontrados o FR.
- Fatores quimitáxicos (leucotrieno B4 e componentes do sistema complemento, como C3a e C5a) atraem neutrófilos para o “campo de batalha”, que se concentram no líquido sinovial.
- Curso da doença tipicamente intermitente, com períodos de remissão e atividade, mas sempre seguindo um processo contínuo de lesão tecidual.
- Afeta principalmente: membrana sinovial e a cartilagem que reveste as articulações diartrodiais.
- HLA-DRB1: certos alelos do HLA-DRB1 possuem o epítopo compartilhado, uma sequência que facilita a ligação com peptídeos artritogênicos (proteínas modificadas ou de origem microbiana). Se esses peptídeos mimetizarem componentes do tecido sinovial, os linfócitos T-CD4+ podem ser ativados erroneamente, levando à inflamação autoimune. Esses peptídeos podem ser também do próprio tecido sinovial modificados por fatores ambientais.
- Esses indivíduos também parecem possuir uma subpopulação de linfócitos T autorreativos — defeitos na seleção linfocitária no timo, permitindo a sobrevivência de linfócitos T autorreativos (que atacam tecidos do próprio corpo).
- Mutações em genes não-HLA, como PTPN22, que também regulam a resposta imunológica e podem contribuir para a falha na eliminação dessas células autorreativas (identificam proteínas do próprio organismo como inimigas e as atacam).
- A MHC Classe II apresenta antígenos para os linfócitos T-CD4+.
- Esses antígenos, neste caso, são peptídeos artritogênicos, que podem ser fragmentos de micro-organisomos ou proteínas do próprio organismo modificadas (ex: peptídeos citrulinados).
- O HLA-DRB1 contém uma sequência específica chamada epítopo compartilhado, que facilita a ligação desses peptídeos artritogênicos ao MHC Classe II.
- Essa interação permite que os linfócitos T-CD4+ reconheçam e respondam a esses antígenos.
- O receptor da célula T (TCR) reconhece o complexo formado pelo MHC Classe II + peptídeo artritogênico, o que ativa o linfócito T-CD4+.
- A ativação dos linfócitos T-CD4+ leva a um estímulo excessivo da resposta imune adaptativa, que poderia agredir o tecido sinovial.
🕵️♀️ Manifestações Clínicas:
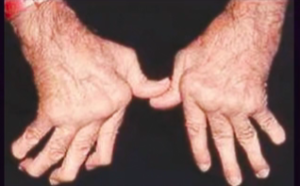
- Poliartrite simétrica, acometendo mãos, pés e punhos (pequenas articulações)
- Rigidez matinal maior que 1H e melhora ao movimento
- Sintomas constitucionais: fadiga, mal estar, anorexia e mialgia.
- Poupa as interfalangianas distais
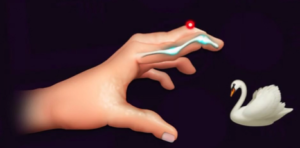
- Mãos e punhos: desvio ulnar (ao mesmo tempo, se desenvolve subluxações e proeminências ósseas), pescoço de cisne (hiperextensão das interfalangianas proximais + flexão das distais), abotoadura (hiperfelxão das interfalangianas proximais + hiperextensão das distais), dorso de camelo (punho + metacaspofalangianas).
- A hipertrofia sinovial pode determinar a compressão do nervo mediano contra o ligamento transverso do carpo, originando a síndrome do túnel do carpo, que se caracteriza por parestesias do polegar, 2º e 3º dedos, e da metade radial do 4º dedo.

- Pés: subluxação plantar da cabeça dos metatarsos = dor ao caminhar e dificuldade com os calçados. As proeminências ósseas culminam em erosões plantares por traumatismo de repetição.
- Acometimento cervical: subluxação atlantoaxial (C1 sobre C2 – quando >3 mm) → risco de compressão medular (tetraplegia, insuficiência respiratória por paralisia diafragmática, insuficiência vertebrobasilar por compressão das artérias vertebrais, causando vertigem + síncope)
- Febre acima de 38º é incomum, pesquisar infecção associada.
- Principal sinal: aumento do volume articular (acúmulo de líquido sinovial + hipertrofia da membrana sinovial + espessamento da cápsula)
- Dor nociceptiva que se origina na cápsula articular (estresse mecânico)
Acometimentos extra-articulares:
-
- Dermatológicas: nódulos subcutâneos (indolor, móvel, marca prognóstico ruim – presente em 20 a 30% com FR +), vasculite necrosante, eritema palmar, infartos acastanhados distais (vasculite cutânea leucocitoclástica).
- Oftalmológicas: Síndrome de Sjogren (+ comum, olho seco e boca seca), episclerite (cor azul da coroide subjacente) e escleromalácia perfurante.
- Pulmonares: derrame pleural (tipo exsudativo e glicose < 25mg/dL), nódulos reumatoides dentro do parênquima pulmonar, Síndrome de Caplan (típica em trabalhadores de mina – sílica, poeira; pneumoconiose + nódulos pulmonares), cavitação e pneumotórax, fibrose intersticial difusa com pneumonite, bronquiolite constritiva, BOOP (bronquiolite obliterante com organização pneumônica).
- Cardíacas: pericardite (eco ou autópsia), aterosclerose acelerada, IAM por vasculite das coronárias, distúrbios de condução.
- Neurológicos: nódulos reumatoides nas meninges, vasculite cerebral…
- Renais: nefropatia membranosa (associa-se ao uso de algumas drogas, como D-penicilina, sais de ouro ou AINE).
- Outras: cisto de Baker (região da fossa poplítea, empastamento da panturrilha caso o cisto rompa, Douppler para diferenciar da TVP). Síndrome de Felty (esplenomegalia + neutropenia → aumento reativo do baço, interferindo na fagocitação dos neutrófilos, sendo um fator predisponente para infecções bacterinas.
⚠️ Fatores de Risco:
- Tabagismo (associado à ocorrência de doença soropositiva), Alteração da microbiota intestinal, Periodontite.
- Exposição ocupacional à sílica, asbesto e madeira
- Predisposição genética (HLA-DRB1)
🔎 Diagnóstico:
CRITÉRIOS DIAGNÓSTICOS
- Mínimo: 6 pontos dos critérios
- DURAÇÃO: < 6 semanas = 0 pontos, ≥ 6 semanas = 1 ponto.
- ENVOLVIMENTO ARTICULAR: 1 grande = 0 pontos, 2 a 10 grandes = 1 ponto, 1 a 3 pequenas = 2 pontos, 4 a 10 pequenas = 3 pontos, ≥ 10 = 5 pontos.
- SOROLOGIA: FR e anti-CCP negativos = o ponto, FR ou anti-CCP positivos = 2 ou 3 pontos.
- MARCADORES INFLAMATÓRIOS: VHS e PCR normais = 0 ponto, VHS ou PCR elevada = 1 ponto.
DIAGNÓSTICO: “JEITÃO” DO PACIENTE COM AR
- Poliartrite simétrica de pequenas articulações há ≥ 6 semanas
- Marcadores inflamatórios positivos
- Sorologia (FR e/ou anti-CCP):
- FR: + 70-80%, ⇓ especificidade
- anti-CCP: + 70-80%, ⇑ especificidade
- Rx: osteopenia periarticular, redução do espaço articular e erosões ósseas. As alterações podem estar presentes já nos primeiros 6-12 meses de evolução. Alterações tardias: subluxação e perda do alinhamento articular, com fusão dos ossos do carpo e desvio dos dedos.
- Deve-se repetir Rx de mãoes, punhos, pés e antepés a cada 6-12 meses para se assegurar de que não há lesão estrutural, mesmo com aparente controle clínico.
NOTA: O Fator Reumatóide trata-se de um autoanticorpo, na maior parte das vezes do tipo IgM (mas que pode ser IgG ou IgA), que reconhece a porção Fc de anticorpos do tipo IgG, formando imunocomplexos com estes.
DIAGNÓSTICO DIFERENCIAL:
- Síndromes virais autolimitadas (parvovírus, hepatite B e C, rubéola e mononucleose infecciosa – Epstein-Barr).
- Lúpus eritematoso sistêmico.
- Artrite psoriásica.
- Artrite reativa.
- GOTA tofosa crônica.
- Hipotireoidismo.
💊 Tratamento:
- Objetivo: remissão
- Droga sintomática (AINE e/ou corticoide) + DARMD (droga antirreumática modificadores de doença – demora + a agir)
- DARMD: podem ser divididas em convencionais e biológicas
- Convencionais: metotrexate (droga de escolha)/ leflunomida / hidroxicloroquina/ sulfassalazina.
- Metotrexate 7,5 mg, 1x/semana (dose inicial), efeitos adversos: redução do nível de ácido fólico (altera o metabolismo das purinas e pirimidinas), por isso, repor o ácido fólico em conjunto, de rotina. Alguns evoluem com aumento do número de nódulos.
- Hidroxicloroquina: risco de lesão da retina, adicionar monitoramento com oftalmologista.
- Demoram 6 a 12 semanas para alcançar seu benefício terapêutico.
- Biológicas: drogas + intensas, costumam ser drogas associadas em casos graves. Ex: infliximabe (anti TNF α)/ adalimumabe (anti TNF α)/ etarnecepte (anti TNF α)/ rituximabe.
- Reativação de tuberculose e hepatite B (por conta do efeito imunossupressor, pensar em fazer um rastreamento pré-droga, com: PPD, Rx de tórax…)
- Convencionais: metotrexate (droga de escolha)/ leflunomida / hidroxicloroquina/ sulfassalazina.
- Vacina antipneumocócica e anti-influenza.
☔ Prevenção:
🚑 Complicações:
- Redução da expectativa de vida em 3 a 10 anos.
- Doenças cardiovasculares: doença coronariana e a insuficiência cardíaca congestiva, aterosclerose.
- Infecções.
- Osteoporose.
- Linfoma difuso de grandes células B, e outros linfomas (observado nos indivíduos com altos índices de atividade de doença e nos que desenvolvem a síndrome de Felty, em geral).


